抗生素的可持续发展模式
我们该如何推动制药行业研发出对抗耐药性细菌的新药呢?
尽管耐药性细菌感染的患病率出现了惊人的增长,但是在过去十年里获得审批的新抗生素的数量却远远低于20世纪80年代高峰期时的抗生素数量。而对于严重的革兰氏阴性细菌感染而言,情况尤其令人担忧:现代抗生素已经无法治疗某些革兰氏阴性细菌感染了。而无法治疗的细菌感染正在变成医院和卫生保健机构中的日常现象,在中低收入国家中尤其如此。人们越来越认识到了这个问题的严重性,因此在大西洋两岸发起了大量的政府和民间倡议活动。为了更有效地应对新出现的耐药性问题所造成的威胁,我们必须增加创新性抗生素的研发数量,并且利用诊断技术的发展来保持抗生素的疗效。
获得批准的新抗生素数量太少——这只是问题的冰山一角而已。抗生素研究的创新程度远远落后于其它疾病的研究领域,例如肿瘤学研究,因为这些领域的研究者通过阐明相关的信号转导通路,已经研发了出更有效的、耐受性更好的治疗方法,并且他们最近对免疫学有了更深入的了解,从而能向患者提供可拯救生命的免疫疗法。为了促使抗生素的研发取得类似的创新性突破,我们需要采取一系列纠正措施,重新激起人们对基础研究的关注,为创新性药物的发现工作提供基础,并辅助临床实践的发展。
我们可以通过致病菌的基础研究来更好地了解病原体,以便研发出新的治疗药物,但是这类研究却遭受到了长期资金不足和短期被人关注的双重打击。虽然人们经常以HIV/AIDS为例,来说明制药业的创新行为如何改善一种疾病的发病情况,但是HIV/AIDS等重大疾病的研究资金却严重不足,已经限制了新知识的产生。其次,生物科技公司和制药公司所生产的新抗生素数量极少,从而促使大量的学术实验室和研究机构开始从事药物研发相关的工作,例如化合物库的筛选,或者优化先导化合物的结构,使其具有抗菌作用和类药性。一些研究基金为了弥补制药公司退出药物研发领域后所留下的缺口,向学术实验室和研究机构的药物研发工作提供了大量资助。然而这种情况并不利于致病菌的创新性基础研究。
药物研发行业一直都严重缺乏可用于发现抗菌药物的新知识和新技术;事实上在过去的30年里,只有两类新的全身性抗生素被投入了市场。尽管研究者投入了大量的精力对小分子库和常规的天然药物进行了筛选,但是事实证明,发现具有新作用方式的抗生素——这是一个艰巨的科学挑战。
Payne等人发现,对化合物库进行高通量的药物筛选,本身就不太可能为其它疾病的治疗药物提供起点,更不可能会为抗生素研发项目提供研究的起点了。我们在阿斯利康制药公司(AstraZeneca)的亲身经历类似于Payne等人的体验,但也有些许的不同。为了寻找先导性抗生素,我们在2001年至2010年间,利用各种化合物库进行了65次高通量的药物筛选,确定了一系列感兴趣的、可靶向19种不同分子靶标的先导化合物。在这些化合物中,有一些化合物能够有效地对抗革兰氏阳性细菌,但是却没有一种化合物能够对抗革兰氏阴性细菌,尽管它们能够有效地靶向从细菌中分离出来的分子靶标。这可能是因为革兰氏阴性细菌的包膜具有强效的屏障功能,并且还包绕着多种扩散介质和外排介质。
如果我们更深入地了解细菌渗透过程以及细菌孔蛋白的晶体结构,就能够很快解决这一挑战。最近推出了一项政府与民间合作的计划——创新药物计划(Innovative Medicines Initiative)中的细菌细胞壁通透性分子基础项目(TRANSLOCATION),该项目利用大量来自于学术界和制药行业的资源,理解并解决了可穿透革兰氏阴性细菌包膜的新药的研发难题。然而,对于每一个可促进新抗生素研发的生物学基本认识而言,其他的认识可能会让人走进死胡同里。因此至关重要的是,我们应当不断深入地研究细菌生理学的其它基本问题,例如耐药性的发展、致病力或者与宿主免疫系统之间的相互作用等。我们可以利用其他方法(例如对新培养的细菌所产生的天然产物进行随机筛选),来生产出对抗重要病原体的先导抗生素,但是却难以通过这种方法来发现可对抗耐受性更强的革兰氏阴性细菌的抗生素。
而另一方面,在应对耐药性问题时,抗生素的临床使用和开药也能够发挥关键的作用。医生往往会凭借经验来开具新广谱抗生素(broad-spectrum antibiotics)的处方,而并没有预先了解是哪种(或哪些)致病菌引起感染的、致病菌会对哪种(或哪些)药物敏感,这种情况会导致细菌很快产生新药的耐药性。例如在美国和北欧,只有5%到10%的肺炎克雷伯氏菌(Klebsiella pneumoniae)对第三代头孢菌素(third-generation cephalosporins)具有耐药性,但是医生却怀疑这种耐药性普遍存在,因此经常使用碳青霉烯类抗生素(carbapenem)来治疗患者(如图)。这种做法反而导致重症监护病房中出现碳青霉烯类抗生素耐药性较高的细菌。人们可能会争论:由于90%的细菌感染患者可能会接受头孢菌素的治疗,因此碳青霉烯类抗生素应当作为第二道防线而保留下来。然而,在缺乏快速可靠的诊断技术的情况下,如果由于怀疑致病菌具有耐药性而推迟使用碳青霉烯类抗生素的话,可能会让感染患者失去生命。
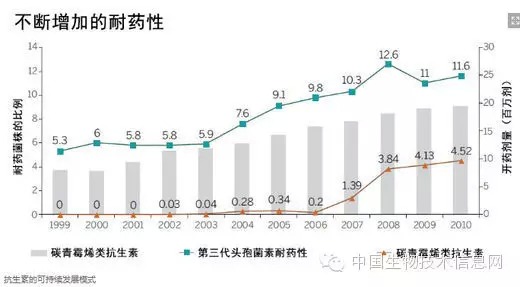
碳青霉烯类抗生素耐药性。美国在1999年至2010年间,可耐受第三代头孢菌素和碳青霉烯类抗生素的肺炎克雷伯氏菌所占的比例不断增加。该图也显示了美国在1999年至2010年间碳青霉烯类药物(亚胺培南(imipenen)、美罗培南(meropenem)、厄他培南(ertapenem)和多尼培南(doripenem))的累积开药量。在这一段时期中,第三代头孢菌素的开药量则相对稳定,每年大约为3000到3500万剂。
常规的细菌感染诊断方法包括细菌的培养和耐药性检测。尽管这种方法非常精准,但是需要进行2到3天的细菌培养才能检测其耐药性,而在这段时间内,医生还是会凭借经验来治疗患者。如今已经推出了一些新的技术,能够从原始样品中同时检测多个致病菌和常见的耐药基因,从而将诊断时间减少到数小时。以下措施将有助于这些技术在临床实践中被广泛应用:进一步减少耐药性检测的时间,如此一来,细菌感染的诊断结果就能够指导医生尽早选择合适的药物;对不同的生物体液或基质进行验证;进行技术调整,以适用于中低收入国家——这些都是我们需要面临的技术挑战。而通过采取正确的激励措施和奖励,增加该研究领域的投资金额,就可以解决所有这些挑战。NIH专门为细菌感染快速诊断技术赞助了一个奖项,该奖项以及2014年的英国经度奖(Longitude Prize)就像一场及时雨,不仅促进了这些技术的发展,同时也增强了医生的意识,鼓励他们采用更理性的方法开具处方。
先进的诊断技术将会在抗生素发现的早期阶段为我们带来最大的回报:快速诊断技术将促进针对性抗生素的研发和临床应用。广谱抗生素研发过程中一直以来有一个“拦路虎”,就是致病菌内部非常丰富的遗传多态性。我们能够更轻松地确定哪些分子可以专门靶向某种非常重要的致病菌,也更容易优化这些分子的选择性和耐受性,此外还能更快速地在目标患者中进行研发。鲍曼不动杆菌(Acinetobacter baumannii)就是这样一种重要的致病菌,它对现有的治疗方法普遍具有耐药性,可以引起较高的死亡率。而针对性很强的药物价格应该非常昂贵,因为它们将会被用来治疗少数病情严重的或无法治愈的感染患者。
如果联合使用快速分子诊断技术和针对性抗生素的话,将会为细菌感染患者开创一个“个体化治疗”的新时代。大多数患者可能还是会继续服用年代久远的、至今仍然有效的廉价抗生素。快速诊断技术将有助于确定哪些患者需要服用新一代抗生素,才能够对抗致病性高的、或具有耐药性的细菌,从而限制了不必要的用药、减缓了耐药性的出现:总而言之,对于临床治疗和抗生素管制而言,这才是一个可持续性更强的做法。(来源:lifeomics)
(发布:)

